L’été a été marqué par une « dégradation majeure et sans précédent du fonctionnement des services d’urgence » qui « n’a jamais été aussi altéré », affirme Samu-Urgences de France (SUdF) qui a publié une enquête bilan sur la situation dans les structures d’urgences, en juillet et en août. Diffusée aux médecins urgentistes via un formulaire en ligne entre le 21 août et le 2 septembre, l’enquête a permis de recueillir les témoignages de 386 médecins représentant 389 Services d'accueil des urgences (SAU), 88 Samu-Centre 15 et 233 Smur.
Les résultats sont édifiants. Faute de personnel durant l’été, 163 services d’urgences ont dû fermer au moins une fois durant les deux mois d'été, et ce dans 60 départements. 25 % d’entre eux ont fermé en continu « jour et nuit », tandis que 75 % n’ont fermé que la nuit (33 % moins de 5 fois, 24 % entre 5 et 10 fois, 43 % plus de 10 fois). La situation est donc grave, même si, dans 80 % des cas, un accueil physique a été maintenu pour « assurer la prise en charge d’une éventuelle urgence vitale se présentant de manière inopinée », précise SUdF.

L’enquête dévoile également que 157 services d'urgence ont été contraints de fermer au moins une ligne (de garde) médicale ces deux derniers mois. 41 % d’entre eux ont même dû fermer plusieurs lignes, que ces fermetures soient continues (44 %), fréquentes (41 %) ou ponctuelles (15 %). Des fermetures liées à « une tension supplémentaire sans précédent sur les ressources médicales hospitalières », en particulier depuis avril, rappelle le syndicat. En cause : « l’absence de valorisation suffisante de la permanence des soins couplée à l’application de la Loi Rist (sur l'intérim) », explique SUdF qui s’inquiète de l’épuisement des médecins présents et du risque de futurs départs.
Retards de soins
Autre résultat de l’étude : 43 % des services d’urgences ont eu recours à une régulation médicale d’accès via le 15. Celle-ci était organisée de jour et de nuit pour 60 % d’entre eux, mais aussi souvent « uniquement de nuit » (40 %). D’autre part, 54 % des SU ont utilisé des mesures de réorientation pour diminuer l’importance du flux et l’adapter aux ressources. Une réorientation qui s’est exercée vers la médecine libérale dans 83 % des cas, mais aussi vers d’autres SU de proximité.
Si la régulation médicale des urgences engendre une baisse de 15 à 20 % d’activité des SU pour des patients à faible niveau de gravité (CCMU 1 et 2), sa mise en place « sans préparation préalable fragilise l’organisation des soins urgents », nuance SUdF. D’autant que, dans certaines zones, l’offre libérale de médecine générale ou de soins non programmés n’est « ni organisée, ni suffisante » pour permettre la prise en charge des patients non accueillis dans le SU. Celui-ci alerte donc sur un « retard de soins », voire un « renoncement aux soins et donc une perte de chance ».
70 % des Smur amenés à fermer
L’enquête révèle également que les SU ont dû faire appel à des renforts médicaux (médecins non urgentistes) pour demeurer ouverts et assurer l’accueil et la prise en charge des patients. Il s’agissait d'abord de généralistes (19 % des SU), de médecins d’autres spécialités de l’établissement (17 %) et de médecins retraités (6 %).
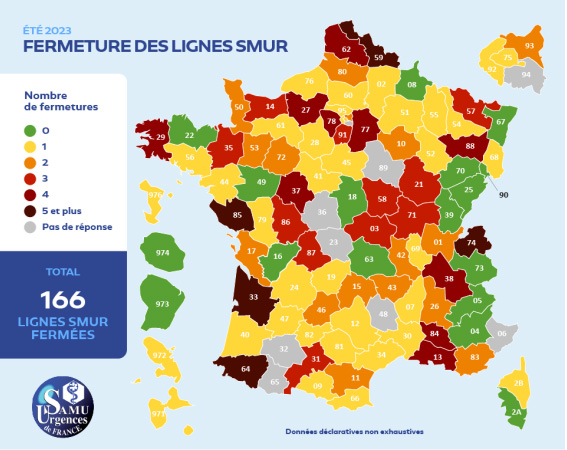
Côté Smur, le tableau est lui aussi inquiétant : 70 % de ces services mobiles d'urgence (soit 166 sur 233 répondants) ont été amenées à fermer au moins une unité cet été, et ce dans les deux tiers des départements. Des fermetures fréquentes ou même continues dans 26 % des cas qui entravent la réponse à l’urgence vitale préhospitalière, tout en « mettant en péril la sécurité de la population », observe SUdF. Par ailleurs, l’absence de coordination territoriale systématique lors de ces fermetures (notamment en interdépartemental) peut créer « des zones blanches parfois très étendues, au-delà de la ressource d’un Smur aussi bien en termes de distance que de disponibilité d’équipes ».
Équipes paramédicales, pas si simple
Quant à la création d’équipes paramédicales de médecine d'urgence (EPMU), préconisée par la mission flash de François Braun l’été dernier pour pallier l’absence de médecin urgentiste, elle s’apparente à une « réponse dégradée », juge SUdF. Celui-ci déplore que le Smur soit devenu une « variable d’ajustement, de manière répétée et sur tout le territoire », pour répondre aux difficultés de fonctionnement des structures d’urgences.
Enfin, 56 % des Centres 15 interrogés déclarent une augmentation d’activité évaluée en moyenne à 10 %, tandis que 75 % d’entre eux expriment avoir eu besoin de renfort supplémentaire en assistants de régulation médicale (ARM). Or, malgré une campagne de recrutement, les effectifs d’ARM restent « insuffisants ». Et d’ajouter que l’impact de la grève des ARM, qui manifesteront ce jeudi devant le ministère, a diminué les capacités de réponse des centres.
Fluidifier l’aval des urgences
Pour sortir de la crise, SUdF demande des « mesures incitatives fortes » pour fluidifier l’aval des urgences : intégration des besoins en lit des urgences dans la programmation des hospitalisations, révision du capacitaire, gestion territoriale des lits d’hospitalisation (publique et privée), obligation pour le secteur privé à participer à l’aval des urgences, etc.
Quant à la pérennisation de la revalorisation de 50 % des gardes des médecins, elle reste insuffisante pour SUdF qui rappelle que la mission flash de François Braun recommandait à l'époque de doubler (+100 %) le montant de la garde. Côté PH, le syndicat appelle toujours de ses vœux la reprise des quatre ans d’ancienneté perdues pour les PH nommés avant octobre 2020 et le retour de la majoration du temps de travail additionnel (TTA) mise en place durant la période Covid.


Antennes, filières SAS et régulation par le 15 : l’aggiornamento des urgences
Réforme des EVC : les Padhue restent sur leur faim
Régularisation des Padhue : le gouvernement tient ses promesses, voici ce qui va changer
Conflit entre la CFDT et les cliniques sur les revalorisations de salaires : coup d’envoi d’une longue procédure